-
【犬猫呼吸困難の原因11種類】病態から理解する犬猫の病気
【呼吸困難の原因】についてのインスタグラムの投稿です。 呼吸困難は11種類の病態に分けることができます。 解剖学的にどこに問題があるかで、安定化のアプローチが異なってきます。 これらを呼吸様式や聴診、身体検査、TFASTからこれらを分類することで、命の危険がある状態の患者さんの安定化方法が見えてきます。 安定化後のさらなる検査によって診断を絞っていきます。病態による分類ごとの鑑別疾患リストがあれば、どんな検査が必要になるかもプランが立てやすくなります。 11種類も多い!と思われるかもしれせんが、一つ一つ病態を理解すれば、どうして神経系の病気と呼吸器の異常がつながるか、などがわかるようになります。 View this post on Instagram A post shared by みけ🇺🇸と学ぶ ER/ICU動物看護 (@eccvet_mike) View this post on Instagram A post shared by みけ🇺🇸と学ぶ ER/ICU動物看護 (@eccvet_mike) \この記事のハイライト/☆呼吸困難の原因を11種類に分類する☆各分類に含まれる疾患をイメージする \関連記事/☆呼吸困難の原因11種類(前編)☆上部気道疾患☆下部気道疾患☆神経原性呼吸困難☆胸腔内の疾患☆胸壁の疾患(後編)☆胸腔外の疾患☆肺実質 ☆心原性☆肺血栓 ☆血管系 今回の投稿がためになった!面白かった!という方は見返せるようにインスタグラムで保存やいいね!もよろしくお願いしますm(_ _)m
-

【米国獣医マッチング】2024年のスケジュールを紹介!
この記事では、2024年のマッチングのスケジュールについて解説します。 候補者には、2回の締め切りがあります。この締め切りに何を提出するかなどをイメージして、期限前にしっかりと準備ができているようにしましょう。 2024年カレンダー 2023年9月1日プログラムエントリー 2024年のマッチは、前の年の9月から始まります。 プログラムのエントリーとは、各大学や動物病院がポジションの掲載をし始めることを指します。この間、候補者はまだこの情報を見ることはできません。 2023年10月1日プログラム検索 10月になって、初めて候補者がポジション(プログラム)を検索することができるようになります。この期間は、まだすべてのポジションが掲載されているとは限らないため、検索をし始めるのはいいですが、プログラムエントリーの締め切りまでは情報をアップデートし続ける必要があります。 2023年11月1日プログラムエントリーの期限と候補者の登録開始 ここでようやくすべてのポジション(プログラム)についての情報が出揃ったということになります。 この日から、候補者はマッチングプログラムに個人情報を登録をして、サインインできるようになります。 この期間に行わなければいけないことは大きく2つです。 ①プログラムのリサーチ プログラムに関する詳細の体外はマッチングのホームページに詳細が書いてあります。しかし、外国人の受け入れやビザの複雑な事情がある場合は、「きっとそうだろう」と仮定しないで必ず直接担当の方に問い合わせることをお勧めします。 それによって、広がる可能性もあれば、採用されないポジションに申し込んで自分の時間を無駄にすることも防げます。 ②パケット(必要書類を揃える) マッチングプログラムに必須となるパケットとは以下になります。 卒業した獣医大学の書類を集めるのに、時間がかかることもあるので、余裕を持って準備することをお勧めします。 履歴書、パーソナルステートメントを完成させるのに、私はものすごく時間を要しました。早めから取り掛かり、アメリカで獣医大学で働く先生などに添削してもらうことをお勧めします。 日本人の謙虚なステートメントは、アメリカ人からすると「自信のなさ」と捉えられてしまう可能性が高いです。よって、アメリカ人にとって見栄えの良いステートメントにするための努力が必要かもしれません。 私個人的な意見としては、このパケットの中で最も重要なのが推薦状です。そして、いい推薦状をもらうために1年間もしくはそれ以上努力をし続ける必要があります。誰に頼むかがキーとなります。大御所の先生の書いた、「弱いレター」と、無名の先生の書いた「強いレター」。おそらく後者の方が良い印象を与える可能性が高いです。「強いレター」をもらえる人から推薦状をもらうようにすることをお勧めします。 推薦状は、候補者を介さず、直接VIRMP協会へ送られることになります。よって、候補者は、自分のサインインページから、推薦状が提出されたかをみることはできますが、中身を見ることはできません。 推薦状がもしも期限ギリギリまで揃っていない場合は、書いてくれる人が忘れている可能性を考慮して、リマインドを送ることをお勧めします。もしも推薦状が申し込み締め切りまでに間に合わなければ、実質どこの学校ともマッチしない可能性が高いので気をつけましょう。 2024年1月8日申し込み締め切り この日が、上記に述べた2点(応募するプログラム及びパケット)のデッドラインになります。この2点以外にも、大学固有で必要な提出書類がある場合もあるので、しっかりと確認しましょう。 この申し込みが終わったら、次の締め切りまで何をするのでしょうか。 この間には、面接を受けたり、どのプログラムに行きたいか(もしくは行きたくないか)を決めるための情報収集を行います。 面接のオファーは大学側からくることが多いです。オファーをもらうということは、大学側があなたに興味がある証拠です。もしも面接のオファーが来なかった場合は書類で「可能性が低い」と捉えられた可能性が高いです。(ローテーティングインターンには面接を行わないことが一般的です) 日本から応募する場合、自分もそうでしたが、「どこでも良いから入れてくれ」状態になりがちです。実際そうなのですが、面接をする側としては、「どこでも良いならウチでなくてもいいな」と感じてしまう可能性が高いので、しっかりとプログラムの特徴を把握し、「このプログラムで勉強したいです」と伝えることをお勧めします。 2024年2月16日候補者のランキング締め切り マッチング最後の締め切りです。 ここでは、面接などで得た情報や感触をもとに、どの大学に行きたいかの順番を決めます。 「この大学には絶対に行きたくない」という場所があれば、その大学をランクから外すことで絶対にそこにマッチする可能性は無くなります。 また、何らかの事情によってマッチングから手を引きたい場合(来年から働けなくなる、など)はここで「withdraw」することで、どこにもランクしていない状態にすることができるので、ペナルティなくマッチを中断することができます。 万が一、マッチしてしまった大学で働けなくなった、という状況が起こった場合、マッチングプログラムに次から3年間申し込みすることができなくなる「ペナルティ」が課されることになるので注意しましょう。 2024年3月4日マッチ結果発表 候補者のランキングの後に、大学側の候補者のランキングが行われます。これによって、マッチングのアルゴリズムに沿ってだれがどこの大学のプログラムに入るかが決定することになります。 もしもマッチできなかった場合、スクランブルと言って、マッチできなかった候補者とマッチできなかった大学の個々の採用が始まります。スクランブルは、もはや早いもの勝ちと言ってもおかしくないシステムなので、自分から大学に積極的に連絡をとりに行く必要があります。 また、連絡が来る可能性もあるので、電話やメールにすぐに対応できるようにしましょう。 2024年3月18日情報開示 ここで、定員割れしたポジションの情報が、マッチングに申し込んだ人以外にも開示されることになります。誰でもあいたポジションを狙いにいける期間ということです。 終わりに この記事でマッチングのシステム(どの時期に何をしなければいけないか)を理解していただけたでしょうか。候補者としてやらなければいけないことはそこまで多くありません。ただ、様々な情報が飛び交ったり、他の人の話に流されたりと、とてもストレスがかかる時期と言ってまちがいないでしょう。 準備をしっかりすることで、少しでもチャンスが大きくなる可能性があります。寒い時期で辛いですが、みなさん頑張ってチャンスを掴んでください。
-

犬・猫の呼吸困難②11カテゴリーに分けて考える
はじめに 著者は、日本の獣医大学を卒業後、一般病院で3年間勤務した後、2023年現在アメリカの大学で獣医救急集中治療(ECC)専門医になるためのレジデントをしています。 この記事では、新人獣医さんに向けて、呼吸困難の症例がきた時の診断までの思考プロセスをご紹介します。このプロセスをしっかりと理解し、鑑別疾患を上げて順序立てて診断を組み立てて行く事で、呼吸困難患者さんに向き合うのが怖くなくなります。 犬・猫の呼吸困難①では、なぜ診察の際に「ちゃんと考える事が大事か」を説明しました。犬・猫の呼吸困難②では呼吸困難の原因11つのカテゴリーをご紹介します。このカテゴリーに当てはめる事で、患者さんをどう安定させるかのヒントを得る事ができます。臨床現場で直結して役に立つ内容を、アメリカのトレーニングで学んだ事や経験を盛り込みながら解説します。①-④まで最後までご覧ください。 呼吸困難患者さんの診察のゴール 呼吸困難総論の最初の記事なので、最初に獣医師の仕事としてのゴールについて書きます。 私たちのゴールは、3つです。 アメリカの救急集中治療科の役割は、主に①になります。そして②と③は内科が専門とする領域になります。 全ての呼吸困難は、11つのカテゴリーに分類する事ができます。①は、呼吸困難の原因をこの11のカテゴリーのどれにあたるのかを即座に判断し、それに応じた安定化を行うという工程になります。 さていよいよ、11カテゴリーをご紹介していきます。 頻呼吸を11カテゴリーに分けて考える 呼吸が速い、努力呼吸の原因はこれら11個のカテゴリーに分類できます。最後のlook-alikeとは、痛み、酸塩基のバランスの乱れ、興奮、敗血症、など、呼吸器や換気以外の原因が含まれます。 呼吸器の症例を見たときに、最初のゴールはこの11個のカテゴリーのどれに当てはまるかを推測することになります。 このカテゴリーの中に、様々な病態が含まれます。具体的な疾患を診断する前に、11つのうちどれに当てはまるかを分類する事で、次のステップ、診断(どこにフォーカスを当てるか)や安定化の方法が異なります。 上部気道、下部気道、肺実質のおさらい それでは、11個を上から順に説明して行く前に、上部気道、下部気道、肺実質のおさらいだけしておきます。 呼吸器は、上部気道、下部気道、肺実質の3つで構成されます。呼吸困難の全てがこの3つに分類できれば簡単なのですが、呼吸器以外の疾患によっても呼吸困難が生じるので、11カテゴリー全ての可能性を考慮する事が重要です。 それではいよいよ、①からざっくりとカバーしていきます。もっと詳しく勉強したい方は、リンクからその疾患に特化したページもご用意しているので、ご覧ください。 ①上部気道閉塞: upper airway 上部気道閉塞の異常で代表的なのは、短頭種気道症候群です。外鼻孔狭窄、軟口蓋過長、気管低形成とといった、気管支手前までの気道が狭くなる病気の総称です。(短頭種気道症候群に関してはこちらのページで詳しく解説しているのでご参照ください) 他には、鼻腔内ポリープ、腫瘍、異物、喉頭麻痺、喉頭虚脱、気管虚脱などの病気があります。 上部気道閉塞を患った患者さんは特徴的な呼吸をします。聴診器を使わずにも聴こえる、ストライダーやスターターという異常呼吸音を出します。呼吸様式、聴診に関してはこちらの記事で解説しています。 上部気道閉塞を引き起こす代表的な疾患 ②下部気道閉塞: lower airway 下部気道疾患の代表的な疾患 肺胞に入るまでの細い気管支に炎症などの異常が起こることで呼気努力が生じるのが特徴的です。お腹で押すように、吐く時に力を入れます。呼吸様式は、吸う時間に比べ吐く時間が長くなることも特徴的です。聴診では、笛の音の様なウィーズが一般的に聞こえます。 猫は喘息が重症になると開口呼吸をします。 慢性気管支炎や猫喘息の原因は様々です。環境的な要因が関与していることもあります。 ③肺実質疾患: parenchymal diseases 肺実質の異常に含まれる代表的な疾患 誤嚥性肺炎やケンネルコフなどの肺炎がよく見られる代表疾患です。他には、ARDSやALIなどの肺炎、寄生虫やカビ感染、異物の混入などによる肺炎、免疫疾患である好酸球性肺炎などもあります。 呼気吸気にかかわらず呼吸数が速くなることが多いです。感染性の場合、呼吸様式の変化だけでなく、湿性の咳をしたり、発熱などの他の症状を呈することもあります。酸素化機能が低下するため、重度の場合、チアノーゼが見られることもあります。 ④胸腔内の異常: pleural diseases 胸腔内の異常に含まれる代表的な疾患 胸腔内で何かが大きくなる/増えることで肺が広がるスペースがなくなり、換気不全になります。うまく換気できないことで体内にCO2が蓄積することから呼吸数が上昇します。 猫では、胸水によってparadoxical componentといって、胸とお腹の動きが相反するような呼吸をすることが多いといわれています。 胸水の原因も様々で、腫瘍、出血、感染、乳糜、心臓病(犬では右心不全、猫では左心不全でも生じる)、特発性などがあります。また、気胸と言って、胸腔内に空気がたまる病態、胸腔内の腫瘍の増大においても肺がうまく膨らめないことによって頻呼吸が生じます。 胸腔内疾患に関してはこちらで解説していきます。 これらの異常は、患者さんにストレスをかけてレントゲンを撮影する前に、FASTスキャンができれば簡単に検出することができます。必要に応じて治療的胸水抜去を行い、安定化してからレントゲンを撮れば、患者さんが急変するリスクを減少できます。 ⑤胸腔外の異常 胸腔外の異常とは、例えば腹部の腫瘍が増大/GDV/腹水などで腹部から胸腔を圧迫、肺が拡がれなくなるような場合を指します。お腹からの圧力が原因の場合は、GDVであれば減圧、腹水であれば腹水抜去などそちらの原因除去を優先させます。 しかし、呼吸器の病気を合併している場合もあるので、原因と思われたものが解除された後の再評価も非常に重要です。 ⑥胸壁の異常: body wall 胸壁の異常の代表疾患…
-

【動脈血とは?】静脈血との違いを解説!
今回は、【動脈血】についての投稿です。 患者さんの酸素化能を正確に測る際に、動脈血の採血が必要になります。こちらの投稿では、血液の流れを視覚的に捉えながら、動脈血と静脈血の違いを解説しています。 View this post on Instagram A post shared by みけ🇺🇸と学ぶ ER/ICU動物看護 (@eccvet_mike) ☆動脈血と静脈血の違い 動脈血とは、肺から返ってきたばかりの、酸素を豊富に含む血液。全身の臓器に供給され酸素を供給する。酸素を失った血液を静脈血という。静脈血は右心を通って肺を循環することで酸素を受けとり、左心に返る。 全ての患者さんから動脈血を採血できればいいのですが、残念ながら動脈血の採血は静脈血の採血よりも難しく、動物にストレスをかけることになります。よって、本当に必要な時にのみ動脈血液ガス分析を行います。 採血が難しい場合は、SpO2で代用します。 ☆動脈血からしかわからないこと 血液中の酸素濃度は動脈血によって評価する。これによって、肺の酸素化能を評価することができる。肺の病気によって、酸素化能が低下した場合、動脈血中の酸素濃度が低下する。静脈血は臓器を循環し酸素が消費された後の血液なので、肺の酸素化能を測る指標にはならない。 \関連記事/☆SpO2とPaO2☆SpO2とは☆換気と酸素化の違い また、もっとこんな事が知りたい!等あれば、ぜひコメント欄で教えてください🐾 今回の投稿がためになった!面白かった!という方は見返せるようにインスタグラムから保存やいいね!もよろしくお願いしますm(_ _)m
-

【SpO2、PaO2とは?】わかりやすくシンプルに解説!
初めの投稿は、【SpO2】について SpO2は、肺の酸素化を評価するための検査です。 SpO2は皮膚のクリップで測定でき、犬猫さんでは、上唇や、肉球、直接皮膚に接触させるような形で測定することができます。 肺から十分な酸素が血液中に取り込めないと、血液中の酸素濃度が下がり、SpO2の低下として検出されます。 患者さんが低酸素血症に陥っているというには、SpO2の値が何以下になる場合でしょうか。どの程度の低下が、重度低酸素血症と呼ばれるのでしょうか。これらの数字をしっかりと覚えておくことで、患者さんの異常にいち早く気がつくことができます。 この記事では、SpO2の正常値、低酸素血症、チアノーゼについてまとめました。 View this post on Instagram A post shared by みけ🇺🇸と学ぶ ER/ICU動物看護 (@eccvet_mike) \この記事のハイライト/ ☆SpO2とは何か 赤血球中のヘモグロビンに結合している酸素の割合(%)で、低酸素血症を検出するのに使用される検査。 ☆SpO2がいくつなら低酸素血症? ☆チアノーゼはどれくらいやばい状況? この投稿では【SpO2とPaO2】について SpO2とPaO2と見ると、アルファベットの略語が色々出てくると混乱するのではないでしょうか。SpO2とPaO2はどちらも肺の酸素化を評価するものですが、この二つは測定しているものが異なります。 PaO2の測定には動脈血の採血と血液ガス分析の機械が必要です。SpO2は皮膚のクリップで測定できるPaO2の代用として使用可能です。 この記事では、SpO2とPaO2の違いと関連についてまとめました。 View this post on Instagram A post shared by みけ🇺🇸と学ぶ ER/ICU動物看護 (@eccvet_mike) \この記事のハイライト/ ☆SpO2とは何か 赤血球中のヘモグロビンに結合している酸素の割合(%)で、低酸素血症を検出するのに使用される検査 ☆PaO2とは何か 血漿中の酸素分圧。動脈血のサンプリングが必要。このサンプルの血液ガス分析を行うことで血液中の酸素量を測定することができす。SpO2が赤血球中の酸素量を反映するのに対し、PaO2は血漿中の酸素量を反映 ☆SpO2とPaO2の関係 ヘモグロビン解離曲線(投稿参照)によって、SpO2とPaO2の関係が表されます。 \関連記事/☆動脈血とは?☆SpO2とは?☆換気と酸素化の違い 今回の投稿がためになった!面白かった!という方は見返せるようにインスタグラムから保存やいいね!もよろしくお願いしますm(_ _)m
-
凝固系発展編②(Cell based modelを読み解く)
はじめに 著者は、日本の獣医大学を卒業後、一般病院で3年間勤務した後、2023年現在アメリカの大学で獣医救急集中治療(ECC)専門医になるためのレジデントをしています。 この記事では、凝固系をがっつり学びたいという方に向けて、ECCレジデントがどのような勉強をしているかをご紹介します。 一次止血(Primary hemostasis) Primary hemostasisの要点は、adhesion, activation, aggregationの3つの過程を理解すること、そして血小板がもつインテグリン、G proteinの名前、そして機能、ずり応力による凝固反応の違いなど、覚えることが膨大でした。 レセプターの名前を覚えるのが非常に苦痛なのですが、抗凝固薬のほとんどがこれら血小板のレセプターを阻害する様な作用機序なため、重要だということがわかります。 私はGoodnotesを駆使して、この様にイラストを作り、ざっくり何がどんな役割を果たしているかを抑えます。 そして、素晴らしいことに、ローカムの先生が非常によくまとまったテーブルをシェアしてくださったので、この表を地道に覚えていくという形で勉強していきます。 この様に、レセプター、リガンド、アクション、それに対する薬の名前のテーブルを作ることで全てを網羅して記憶することができます。 Cell Based Model of Coagulation 本代のcell based modelですが、以下のNatureのレビューのイラストが非常に綺麗にまとまっていたためご紹介します。 この図が実は全てを表していますが、まずcell based modelは3つのフェーズ、initiation, amplification, propagationからなります。最初にもお話ししましたが、内因系、外因系の概念が根本から覆されたのではなく、同時に起こっている、もしくはお互いが関与し合っているというのが正確かもしれません。 ざっくりした流れを解説します。 Initiation phase Initiation phaseでは、血液のTissue Factorへの暴露から始まり、少量のトロンビンを作成することがゴールになります。 この段階である程度のトロンビンが作られない場合は、Initiation phaseは即効TFPI(Tissue factor pathway inhibitor) によって組織因子の活性が阻害されます。 ここは、古典的な凝固経路でいう、外因系に当たります。 Amplification phase Initiation phaseで作られた少量のトロンビンが、4つの因子を活性化します。 ここで活性化されたものが、最終的にPropagation phaseに置いて爆発的なトロンビンを作ることになります。 Propagation phase この過程で作られるトロンビンの量は、initiation phaseで作られるものとは比べ物にならない量になります。 内因性の抗凝固システム わずかな血管の障害などで、すぐに血栓が作られてしまうと、血栓症のリスクが高くなります。よって生体は、抗凝固に傾かせる内因性の素因も持ち合わせています。 抗凝固剤 凝固系を理解することで、抗凝固剤のメカニズムをよりよく理解することができます。 線溶系…
-

犬猫アナフィラキシーショックの病態
はじめに 著者は、日本の獣医大学を卒業後、一般病院で3年間勤務した後、2023年現在アメリカの大学で獣医救急集中治療(ECC)専門医になるためのレジデントをしています。 この記事では、アナフィラキシーショックの病態および、病態に基づいた治療のコンセプトを解説します。興味がある方は、実際の症例を紹介しているこちらのページもご参照ください。 アナフィラキシーショックの病態 アナフィラキシーショックとは、抗原に暴露された後、短時間で起きることのあるアレルギー反応です。抗体IgEが産生され、肥満細胞の脱顆粒を誘発します。肥満細胞に含まれる顆粒が、アナフィラキシーショックを引き起こすキーとなります。 肥満細胞に含まれる顆粒が生体にどんな影響を与えるかを考えていきましょう。肥満細胞にはたくさんの活性化物質が含まれますが、アナフィラキシーショックで重要になるのはヒスタミンとヘパリンの2つです。 ヒスタミンは血管拡張や、血管の透過性を増加させることで血液の血管外漏出を引き起こします。血液の血管外漏出による血管内容量の減少は最大35%と言われています。 血管内容量の30-40%が失われることで、血液減少性のショックに陥ることがわかっているので、ヒスタミン放出によってショックが起こることは容易に想像できます。 また、ヘパリンは抗凝固作用があり、トロンビンの作用をアンチトロンビンを介して抑制します。その結果、血栓が作られにくくなり、出血傾向となります。出血による血液喪失も、血管内容量減少の原因となります。 アナフィラキシーショックの病態をまとめると、肥満細胞の脱顆粒により、ヒスタミンとヘパリンが血行動態へと影響を与えます。ヒスタミンによる血管拡張、血管外漏出、及びヘパリンによる出血による血液容量の更なる減少がショックの原因となります。 アナフィラキシーショックの診断 診断のポイント 何と言っても一番のヒントは問診です。「健康な犬の急な虚脱、消化器症状」で来院した患者さんの全てのケースでアナフィラキシーショックを鑑別診断に含めるべきです。 アナフィラキシーショックを疑うことができれば、どんな検査所見を探しに行くべきかが見えてきます。ショックに陥っているため、頻脈や低血圧は基本のきです。 そして、特徴的なのはFASTスキャンによって検出できるへーローサインです。これはうっ血による胆嚢の浮腫によって生じる超音波所見です。そして血様の腹水(うっ血により漏れ出ている/もしくは腹腔内出血)も重要所見です。 血液検査では、ALTの上昇及び、凝固系の異常(特にPTTの上昇)が一般的に見られます。 アナフィラキシーショックを確定診断することは、臨床現場ではとても難しいですが、これらのパズルのピースを繋ぎ合わせていくことで、アナフィラキシーショックであることを強く疑うことができるのです。 初期治療 安定化にはABCの評価が最初のステップになります。 A=Airwayの異常にはいち早く気が付く必要があります。呼吸音を聞けば上部気道閉塞の異常がわかります。B=Breathの異常は、アナフィラキシーの患者さんでは気管支収縮によって生じる可能性が高いです。もしくは、凝固異常による肺出血、そして肺毛細血管からの血液漏出による非心原性肺水腫の可能性もあります。 経験上、A,Bの異常を主訴とするケースはあまり多くなく、C=circulation(循環)の異常によるショック(様々なショックのコンビネーション)を呈している場合が多いです。 アナフィラキシーショックの病態を加味した上で、どのように安定化するかを考えていきます。 循環動態の治療コンセプトは以下になります。 アナフィラキシーショックの病態でも示したように、血漿成分の漏出、血管拡張による相対的な血液量減少、そして出血による絶対的な血液量減少が血液減少性ショック原因となります。 これを治療するには、ボリュームを入れてあげることが第一番に重要になります。つまり、輸液治療です。 そして、十分な前負荷の改善にもかかわらず、まだショックである場合は次のステップに進みます。前負荷の改善の評価方法は、例えば、心腔内のボリュームやPCV/TPで判断します。 晶質液を入れても入れても血管に残らない、という状況は、血液の漏出を示唆するものです。この場合、コロイド液を投与する必要があります。 血液分布異常性ショックに対する血管収縮、もしくは貧血が重度な場合は輸血が必要になります。 コロイドの投与 そして、晶質液の投与だけでは、血管外漏出してしまうため、早期にFFP(Fresh Frozen Plasma:血漿輸血)の投与を行うことも推奨されています。もしもFFPが使えない状況であれば、人工コロイドの投与も考慮します。(人工コロイドによる血小板機能抑制が仇となることもあるので、使用は賛否両論ありますが、背に腹は変えられないこともあります) FFPを早期に使用するメリットはいくつかあります。 まずは膠質浸透圧のサポートです。アルブミンが1.5とかなり低いため、晶質液はアナフィラキシーショックの病態と組み合わさってさらに血管外に漏れやすくなっています。膠質液を使用することで、短期的ではありますが、血管内容量を維持する効果が期待できます。 そして、アナフィラキシーショックの症例に関しては、凝固因子の補充という大きな役割もあります。 最後に、グリコカリックス層の保護につながると考えられます。グリコカリックスについては詳しく触れませんが、FFPの早期投与によって、低灌流によるグリコカリックスの破壊を防ぎ、更なる血管外漏出を防ぐことにつながります。 その他の治療 抗ヒスタミン薬、デキサメサゾン、そしてパントプラゾール、抗生剤です。 前者二つに即効性はありませんが、後の消化器症状や、遅延性アレルギー反応の予防になると考えられています。また、抗生剤は重度な白血球減少症が認められ、消化管からのバクテリアトランスロケーションを予防するため使用を考慮することがあります。 呼吸器に異常がある場合は、気管支拡張剤の使用を考慮します。 まとめ この記事を介して、アナフィラキシーショックの病態を理解し、病態に基づいた安定化について考えいただくきっかけになればうれしいです。 実際のアナフィラキシー症例にどのようにアプローチしたかをこちらで解説しています。
-

【マッチング/スクランブル】みけのつぶやき2023/3/8更新
この記事の内容 著者は、日本の獣医大学を卒業後、一般病院で3年間勤務した後、2023年現在アメリカの大学で獣医救急集中治療(ECC)専門医になるためのレジデントをしています。 マッチングの結果発表が2023年3月6日に行われました。残念ながらマッチングできなかった大学のプログラムと応募者をマッチさせる、「スクランブル」という第二の工程が現在進行中です。 スクランブルとは、アメリカで専門医を目指し、マッチングに参加する方は是非知っておくべき工程です。外国からの応募者がスクランブルでポジションを獲得することは珍しくないからです。 この記事では、スクランブルについてご紹介したいと思います。 マッチングの仕組みまとめ マッチングとは、ざっくり言い表すと、専門医になりたい人と、研修医を雇いたい大学(もしくは私営の病院)とをマッチさせるシステムです。 専門医になるには、まずレジデントという3年間のプログラムに所属して、専門医試験を受けられる要項を満たす必要があります。そのレジデントの選考の場がマッチングということになります。 アプリケーションが始まると同時に、世界中のレジデントを目指す獣医がマッチングプログラムに申し込みを行います。費用がかかりますが、最初の申し込みに上限はなく、いくつの大学や動物病院にも申し込みができます。 申し込みを受け取った大学は、気になる候補者と面接を行います。両者情報収集を行い、最初に候補者が大学をランクづけします。行きたい大学を1から順に並べていきます。 この大学には絶対に行きたくない、という場合は、その大学をランクに入れなければ、マッチすることはありません。 そして、最後の工程は、大学側が候補者をランキング付するのです。欲しい候補者を1から並べます。候補者が、行きたくない大学をランクに入れなくて良いのと同様、大学もどうしてもとりたくない候補者は、ランクを付けない事ができます。 そして、アルゴリズムにしたがって、候補者と大学のマッチングが行われ、3月のこの時期に発表されるというわけです。 細かい解説は、以下の記事をご覧ください。 スクランブルとは この工程でマッチングを行うことで、当然マッチできなかった候補者、レジデントのポジションを埋められなかった大学が出てきます。 その欠員を埋めるための第二の工程をスクランブルと呼ぶのです。 マッチングの開票後すぐに、マッチしなかった候補者の情報及び大学のプログラムが公開されます。 ここからは、マッチングの工程で決められた締め切りがないため、お互い早い者勝ちということになります。 お互いが、より良い候補者、もしくはよりいいプログラムに入ろうと直接コンタクトを取るのです。候補者は、大学の責任者に直接メールや電話をします。また、大学側も同様、めぼしい候補者がいた場合は、直接メールや電話をするのです。 このスクランブルの工程でレジデントになれるというパターンは珍しくないのです。私の知り合いにも、何人もいます。 スクランブルを成功させる鍵 もちろん、マッチングですんなりレジデントのポジションを得られればどんなに気が楽なことでしょう。しかし、マッチングに失敗した時点で、もう残りの選択肢はスクランブルにかかっているのです。 本当にレジデントになりたいという信念がある場合は、マッチング前からスクランブルに備えることも、重要だと思います。 スクランブルでとられるパターンは大きく2種類です。 申し込みのパッケージが素晴らしければ、マッチングに失敗する可能性は多くないのかもしれません。なので、不利な外国人が備えられる方法としては、コネクションを増やすことになります。 私の大学では、今年ECCレジデントの募集がなかったため、実際にマッチングやスクランブルを経験することはありませんでしたが、レジデントの立場で自分の下に入ってくる人をスクランブルで決めなければいけないとなった場合は、真っ先に知り合いをあたるはずです。 友達、知り合い、自分にブログを通じて声をかけてきてくれた有能そうな獣医さんで今すぐ働ける人はいなかったかな、、、と思い巡らせます。 これは、私だけではなく、おそらくファカルティ含め誰しもがそうすると思います。そしてスクランブルをしなければならなくなった大学側のすべての人が思い巡らすことです。 そして私たちが求めているものとは、 という条件になります。 まずECC(に限らずその専門)が好き!という熱意がある人は絶対に好まれます。 そして、頭のよさよりも、教育のしやすさに焦点があたることが多いのです。いくら賢くても、いうことを全然聞かない伸び代のない人とは一緒に仕事をしたくないというのはたやすく想像ができると思います。 そして最後の7月から働けるひと、というのはフットワークの軽さそして覚悟がある人を指します。やりたい気持ちがあっても、7月からは無理です(英語が、引っ越しが、家庭の事情がなどの理由で)、と言われてしまうと、じゃあ次のひと、、、となってしまいます。 専門医になりたいという覚悟が決まった時点で、いつでも動けるフットワークの軽さというのは一つの武器になるのです。 スクランブルでは、正直これ以外のことはあまり重視されないと私は思っています。成績が多少悪い、英語に不安がある、というのは、上記にあげた他の部分で挽回できるチャンスが大いにあるのです。 レジデントの立場から見ると 3回のマッチングを重ね、ようやくレジデントの立場からマッチングやスクランブルを見てみると、実はチャンスはゴロゴロ転がっていたりするものだな、と思うのです。 アメリカ にくるとっかかりが難しいというのはもちろんですが、転がっているチャンスをものにできるかが一番重要なんだと思います。短期的ではなく長期的な目で見た時に、着々とレジデントや専門医に近づけるかが要になると思います。 そして、やはり選考の際に重視されるのは、一緒に働きたいかどうかを左右させる性格、為人、教育のしやすさ、といった数字では測りきれないものであることがわかります。 まとめ この記事では、スクランブルについての解説と、それを成功させるための秘訣を自分なりに解説してみました。どこかの誰かにお役に立てたら嬉しいです。
-
骨髄内カテーテルの設置方法
はじめに 著者は、日本の獣医大学を卒業後、一般病院で3年間勤務した後、2023年現在アメリカの大学で獣医救急集中治療(ECC)専門医になるためのレジデントをしています。 この記事では、骨髄内カテーテルの設置方法をご紹介します。 骨髄内カテーテルの適応 CPRの最中に、血管の確保ができない場合、頸静脈の露出による血管確保よりも、骨髄内カテーテルの設置の方が短時間で投薬を開始できる事がわかっています。 緊急的に血管のアクセスが必要なときに、習得しておくと便利な手技になります。 小さい患者さん(1kg未満ほど)では、ドリルを用いず、針によって骨髄内にアクセス可能です。大きな患者さんでは、骨髄内カテーテル設置様の特殊なドリルが必要になります。 投与できるもの、できないもの 骨髄内から安全に投与可能と考えられるものは、等張輸液、CPRに必要な薬、そして血液製剤です。 骨髄からの薬の投与は、骨髄カテーテルを抜去する際に痛みを伴うと言われています。 また、高張食塩水の骨髄内投与は、骨髄や筋肉の壊死を引き起こす可能性があることから、推奨されていません。 骨髄内カテーテルの設置方法 ドリルを用いない場合 18-22 ゲージの針を使用。新生仔の場合はさらに小さい針を使用。 窩を触診して、骨が最も薄い部分を狙います。新生仔や若い個体は骨が柔らかいので、そこまで力を入れなくても骨髄に到達します。 骨髄に向かって真っ直ぐに針を挿入する事がポイントです。 ドリルを用いた方法 平らな部分を目がける。 毛刈り、必要に応じて局所麻酔、メスによる切皮。 EZ-IO針のサイズ 経験上、大体の患者さんで中のサイズが適応されます。長い針だと、骨髄を貫通してしまう可能性が高くなります。 動画 骨髄内カテーテル使用上の注意 この論文では、IOカテーテル(EZIO intraosseous catheters)の設置時間や、どの部位が設置しやすいか、そしてどのくらいの速さで輸液が可能かというものを死体(安楽死になった直後)で調べています。これらは、上腕骨と大腿骨が最も高速で輸液を投与できたという結論です。 このテーブルのように、上腕骨、大腿骨からは約2ml/kg/min (=120ml/kg/h)の速度で投与できるため、1kgの犬で120ml/hまでの速度で投与が可能ということです。 まとめ この記事では、血管のアクセスが困難な場合、緊急的に骨髄内カテーテルを設置する方法をご紹介しました。緊急時に焦らなくて済む様に、模型や寄付された死体を用いて練習できる機会があるといいと思います。
-
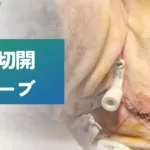
犬猫の気管切開チューブ設置方法
はじめに 著者は、日本の獣医大学を卒業後、一般病院で3年間勤務した後、2023年現在アメリカの大学で獣医救急集中治療(ECC)専門医になるためのレジデントをしています。 この記事では、気管切開チューブの設置方法について、写真を用いてご紹介します。 気管切開チューブとは 気管切開チューブとは、上部気道閉塞に対する応急処置です。 一時的気管切開チューブと、永久気管切開チューブの設置があります。 一時的に気管切開チューブを設置する場合は、基礎疾患の根本治療を行うまでのつなぎ、もしくは喉頭や軟口蓋の炎症などの腫れが引くのを待つ場合などです。 基礎疾患が治療される事が前提になります。 一方、永久気管切開チューブの設置は、上部気道内の腫瘍に対する緩和的な治療などに適応されます。 上部気道閉塞の緊急症例の安定化に関しては、こちらの記事もご覧ください。 気管切開チューブの緊急的な設置 エマージェンシーに来院した上部気道閉塞患者さんにおいて、緊急的に気管切開チューブの設置が必要になるのは、内科治療が奏功せず、気管チューブが挿管できない場合です。 もしくは、麻酔から覚醒する時に、気管チューブによる喉頭の腫脹によって、上部気道閉塞が見られた場合は、気管切開チューブの設置を検討します。 それ以外のシチュエーションでは、手術室などで準備をした上で計画的に行う事ができます。 気管切開チューブの設置方法 背側横臥の姿勢で、毛刈り、洗浄、そしてドレーピングをします。 皮膚切開/気管の露出 輪状軟骨から2-3cm尾側にかけて正中切皮。 胸骨舌骨筋を分離して、気管を露出。 気管切開 第3-4か第4-5気管軟骨間をメスで横断し、小さな穴を開けます。 穴を利用して前後に牽引縫合糸(2-0非吸収糸)をかけます。これによって、気管切開チューブの挿入がしやすくなります。 切開部を拡張 牽引縫合糸を用いて、切開部を拡げます。 ここで、半分以上の径を切らない様に注意します。 この時点で、出血や粘液が気管切開部から見られる場合は、サクションを行います。 気管切開チューブの挿入 気管切開ができたら、チューブを挿入します。 様々な種類のチューブがあります。 狭窄部が胸腔に近い場合、長めの気管切開チューブが必要になります。 気管チューブをちょうどいい長さに切って、使用することができます。 気管チューブの挿入 スタイレットがある気管切開チューブの場合は、スタイレットを用いたまま挿入し、チューブ挿入後にスタイレットを抜去します。 気管チューブの固定 気管切開チューブには、首に固定できる様に両側に穴があります。紐を穴に通し、締めすぎず、緩すぎず、ちょうどいい長さで首に固定します。 牽引縫合糸には、わかりやすく頭側、尾側のマークをつけておきましょう。 動画 トラブルシューティング 気管分泌が多い場合などは、気管切開チューブの詰まりが生じます。 液体や血液、そして血栓がチューブの詰まりの原因となります。 定期的なサクション、ネブライザーが推奨されます。 また、教科書的には、1日2回の気管切開チューブの交換が推奨されています。 分泌物の量によって、気管切開チューブの交換頻度を調節します。 もしも呼吸音に異常が生じた場合は、気管切開チューブから空気が出入りしているかを確認します。 閉塞や、気管切開チューブが患者さんの動きによって、皮下に移動している場合は直ちに気管切開チューブを再設置します。 まとめ この記事では、緊急的に気管切開チューブを設置する方法をご紹介しました。 気管切開チューブが設置された患者さんは、この管が詰まったら呼吸ができなくなるため、素早く患者さんの変化に気がつける様に24時間のモニターが必須になります。
-
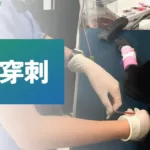
犬猫の胸腔穿刺(胸水抜去)の方法
はじめに 著者は、日本の獣医大学を卒業後、一般病院で3年間勤務した後、2023年現在アメリカの大学で獣医救急集中治療(ECC)専門医になるためのレジデントをしています。 この記事では、胸腔穿刺の方法を解説します。胸腔穿刺は、エマージェンシーの現場で必須の手技で、ときに命を救う手技になります。 2種類の胸腔穿刺(胸水抜去) 胸腔穿刺を行う目的は、大きく二つあります。 患者さんが胸水や気胸によって、命を脅かされる状況でない場合、臨床症状が出ていない場合は、診断的目的の胸水抜去を行います。診断的胸水抜去では、診断に必要なだけの胸水を抜去すればいいため、5mlもあれば十分です。 もちろん、合併症について飼い主さんにお話しする必要がありますが、針とシリンジを用いて簡単に行う事ができます。 臨床症状(呼吸困難など)が出ていて、できれば全ての胸水(空気)を抜去したい時は、治療的胸水抜去を行います。この記事では、治療的胸腔穿刺の手技について解説します。 不適応 凝固異常によって、胸腔内出血が生じている場合は、胸腔穿刺によって、出血を助長する可能性があります。原因追求(凝固検査など)の後に、凝固治療が優先されることもあります。 胸腔穿刺の準備 しっかりと準備を整えてから、患者さんをテーブルに乗せて、手技をはじめましょう。以下が準備するもののチェックリストになります。 胸水を抜去したら、必ず性状検査を行います。そのためのサンプリングチューブの種類は以下になります。 胸腔穿刺の手技 ランドマーク 肋間の血管や神経が肋骨のすぐ後ろに走行しているため、肋骨の頭側がわを刺すようにします。 気胸 胸水 胸水は、超音波で一番大きなポケットが見られる場所を目掛けてさすことも多いです。 手技 超音波でどのあたりを穿刺するかを決めたら、毛刈り、洗浄を行います。 必要に応じて、鎮静薬を使用します。酸素のフローバイ、ECGモニターを行います。 どのあたりを狙うかをマーカーで印をつけておくとわかりやすいです。 リドカインなどの局所麻酔を皮下に投与します。 胸腔穿刺を行う人は、滅菌グローブを装着し、延長チューブと針、三方活栓、シリンジを組み立てます。 サクションを行う人に、シリンジを渡します。 穿刺はゆっくり行います。針先が皮膚を貫通したら、サクションを開始します。最初は陰圧がかかりますが、針先が肋間筋を貫通し、胸腔に入れば、液体もしくは空気が抜けてくるはずです。 液体および空気が抜けてくる位置を維持したまま、サクションを続けます。大きな陰圧をかけすぎると、針先で胸壁やフィブリンを吸引してしまう可能性があるため、ゆっくりと優しい力で陰圧をかけます。 採取された胸水は採材用のチューブに無菌的に移します。 採材が完了したら、残りの胸水は計量カップなどに移し、最終的に何ml抜けたかを計測します。これ以上抜けないという状況になったら、陰圧をかけながら針を抜去します。 動画 みた事がない手技に備えろ、というのは難しいので、英語ではありますが、以下の動画でどのような事が行われるかをみて、イメージトレーニングをしてみてください。 この猫の胸腔穿刺は、三方活栓を使用していません。胸腔への重度な出血が疑われたため、この採取した血液を血管内に輸血(自己輸血)するため、常に新しいシリンジで胸水を採材しています。 アメリカの経験ある動物看護師さんは、獣医の監督下でこの処置を行う事ができます。 合併症 この手技は、ここに記された手順に従えば、非常に安全な手技です。 一般的に起こりうる合併症は、医原性の肺裂傷です。もしも針が肺を貫通した場合、胸水を抜いていたはずが空気が抜けてくる、もしくは胸水が血様に変化するという事が起こります。 上の図から分かるように、液体が抜けてきた時点で針の挿入を止めれば、肺を傷つける可能性は低いです。 まとめ この記事では、胸腔穿刺の方法をご説明しました。チーム全体がやることを理解していると、これらの救命に繋がる手技がスムーズに行えます。この記事が、獣医さんおよび看護師さんの手技の理解につながれば嬉しいです。
-

犬猫 腹水性状検査
はじめに 著者は、日本の獣医大学を卒業後、一般病院で3年間勤務した後、2023年現在アメリカの大学で獣医救急集中治療(ECC)専門医になるためのレジデントをしています。 この記事では、FAST scanで腹水を見つけたときに行うべき腹水性状検査についてご紹介します。腹水の原因が致死的な病態の可能性があるので、この致死的な状況を診断/除外するための大切な検査になります。 緊急対応が必要な腹水 エマージェンシーの臨床現場で、腹水の性状検査が非常に重要になる理由は、その原因に早く対処しないと手遅れになる可能性があるからです。 例えば、感染性腹水だった場合、手術をしない限り、内科管理では患者さんの命を救う事ができません。以下の3つの腹水は、緊急的な手術が必要になります。 これらを素早く検出するために、腹水の性状検査が非常に有用なのです。 腹水を採取したら行うべき検査 感染性腹水の診断 グルコースは、腹水中に細菌感染がある場合、末梢血より20以上低くなります。細菌が腹水中のグルコースを食べるからです。 乳酸は、感染性腹膜炎では、末梢血よりも2.0以上高くなります。細菌が乳酸を産生するからです。 そして、細胞診では、細胞内バクテリアが検出されれば、感染性腹膜炎が診断できます。 尿腹 カリウムとクレアチニンとは、尿中からのみ排泄されます。つまり尿中には高濃度のカリウムとクレアチニンが含まれるのです。よって、尿腹の場合、腹水中のカリウムとクレアチニンが末梢血中に比べて非常に高くなるはずです。 胆汁性腹膜炎 胆嚢破裂の場合、胆汁が腹腔に漏れます。胆汁は黄色なので、胆汁性腹水を疑うのは簡単です。すでに黄疸がある患者さんの場合、ビリルビンの測定を行うことで胆汁性腹膜炎を診断する事ができます。 腹水の性状検査 腹水の性状は漏出液、変性漏出液、滲出液の3つに分類することができます。 この分類には、腹水のタンパク質濃度及び、細胞数が必要になります。 この分類をしっかりと理解する事で、腹水の原因となる疾患の診断への大きな手がかりになります。 腹水を漏出性、滲出性に分類することで、以下のように鑑別診断を絞る事ができるのです。 それでは、これらの腹水が出るメカニズムについて考えてみましょう。 漏出性腹水 低アルブミン血症による膠質浸透圧の減少は漏出性胸水の主な原因です。以下のような機序で漏出性胸水が貯留します。 アルブミンが1.5以下で漏出性胸水や腹水が見られた場合、その原因は低アルブミン血症の可能性が高いです。 そして、低アルブミン血症の有無にかかわらず、前類洞、類洞から漏れ出る水も漏出性腹水の性質をもちます。 変性漏出性腹水 変性性漏出液とは、漏出液と比較した時にタンパク質の濃度が異なることが特徴です。この違いは、腹水が貯留する機序の違いによって生じます。 漏出液は血管内の膠質浸透圧の低下によって生じましたが、変性性漏出液は①血管内の静水圧上昇、もしくは②血管透過性の亢進によって血管内の血漿成分が漏れ出ることになります。血管内皮の透過性は変化しないため、細胞の漏出は多くありません。 ①静水圧(静止している液体の中の任意の面に作用する圧力)が上昇する原因は、循環系のどこかに圧力がかかった状態(血液がうっ滞した状態)です。例えば、右心不全による、後大静脈の静水圧が上昇が挙げられます。 ②血管透過性亢進は、血管炎による漏出によって生じます。 滲出性胸水 滲出液の原因は、毛細血管内皮の透過性亢進です。血管内皮の透過性亢進によって、細胞成分が滲出します。 滲出性胸水は、さらに感染性 vs 非感染性にカテゴリー分類することができます。 感染性の滲出液は、変性性好中球が細胞成分を占めます。 細菌感染の原因 非感染性の滲出液の細胞成分の特徴 まとめ 腹水が生じるメカニズムを理解すると、腹水の性状の分類についての理解が深まります。そして、それが原因疾患の大きな手がかりになる事がご理解頂けたでしょうか。 エマージェンシーの現場では、少ない手がかりから、以下に多くの情報を得るかどうかがキーになります。身体検査、FASTスキャン、胸水の性状検査といった、非常に安価な検査のみでも大体の病気の見当がつくのです。飼い主さんの経済的な状況を考慮しなければいけない時などにも非常に有用な知識になるので、この記事が臨床現場で働く獣医さんのお役に立てれば嬉しいです。